 Реферат: Хронический бронхит
Реферат: Хронический бронхит
- одномоментное прекращение курения более эффективно, чем постепенно снижение количества выкуриваемых сигарет,
- при прекращении курения необходим постоянный контакт с врачом, с целью контроля (определение концентрации СО в выдыхаемом воздухе или карбоксигемоглобина в крови) и поддержания высокой степени мотивации.
С целью уменьшения явлений никотинозависимости возможно назначение жевательных резинок или накожных аппликаторов, содержащих никотин, что помогают снизить тягу к курению.
ЛЕКАРСТВЕННАЯ ТЕРАПИЯ
БРОНХОЛИТИЧЕСКИЕ ПРЕПАРАТЫ
Основными группами бронхолитических препаратов, применяемых для лечения хронического бронхита и ХОБЛ, являются антихолинергические средства, бета2-симпатомиметики и теофиллин. Выбор препарата и объем терапии зависит от степени тяжести заболевания.
Применение ингаляционных бронхолитиков в основном осуществляется с помощью дозированных аэрозолей, дозированных аэрозолей с применением объемных насадок (спейсеров) и сухих пудр.
В некоторых случаях больным ХОБ и ХОБЛ показана бронхолитическая терапия с помощью небулайзеров. Обычно этот метод доставки лекарственных веществ используется при тяжелой бронхиальной обструкции с выраженным снижением функциональных резервов дыхания, когда его преимущества становятся особенно ценными - не требуется выполнения форсированных инспираторных маневров и нет зависимости от координации вдоха больного с освобождением препарата, гарантирована адекватная депозиция лекарственного вещества в дыхательных путях.
b2-АГОНИСТЫ.
Действие b2-агонистов при хроническом бронхите и ХОБЛ многогранно. Несмотря на то, что при этих заболеваниях мы не вправе ожидать значительной бронходилятации как при бронхиальной астме, но даже небольшое улучшение бронхиальной проходимости может вести к снижению сопротивления дыхательных путей и уменьшению работы дыхания. Более того, вследствие роста концентрации циклического АМФ под влиянием b2-агонистов, происходит не только расслабление гладкой мускулатуры бронхов, но и увеличивается частота биения ресничек эпителия, что ведет к улучшению функции мукоцилиарного эскалатора.
Наибольшее распространение из b2-агонистов в России получили сальбутамол и фенотерол, значительно реже – тербуталин. Эти препараты имеют одинаковую продолжительность действия (4-6 часов) и выпускаются как в виде дозированных ингаляторов, так и в виде растворов для распыления через небулайзер (таб.3).
АНТИХОЛИНЭРГИЧЕСКИЕ ПРЕПАРАТЫ.
Несмотря на меньшую бронходилатирующую активность по сравнению с b2-агонистами именно антихолинэргики признаны препаратами первой линии в терапии хронического бронхита и ХОБЛ. Их назначение (а именно – ипратропиума и тиотропиума бромида) является более обоснованным при ХОБ и ХОБЛ, т.к. наиболее обратимым компонентом бронхоконстрикции при этих заболеваниях остается повышенный тонус блуждающего нерва. Блокада м-холинорецепторов 1 и 3 типа, расположенных в крупных бронхах, нивелирует повышенную афферентную стимуляцию и ведет к уменьшению бронхоконстрикции и явлений трахеобронхиальной дискинезии. Кроме того, снижается секреторная активность бронхиальных желез, что редуцирует явления гиперскринии без нарушения вязкостных свойств секрета и, соответственно, мокроты.
Антихолинэргические препараты имеют несколько преимуществ по сравнению с b2-симпатомиметиками:
1. Широкий терапевтический коридор.
2. Незначительность побочных эффектов (в отличие от b2-агонистов не вызывают тремора и тахикардии).
3. Не приводят к развитию гипоксемии и гипокалиемии, а также снижают потребление кислорода.
4. Обладают большей продолжительностью действия – до 8 часов.
Учитывая разные точки приложения антихолинергиков и b2-агонистов в трахеобронхиальном дереве, обоснованным является их комбинированное использование, что также позволяет уменьшить суммарную дозу b2-агонистов и, тем самым снизить риск побочного действия последних. Кроме того, достигается пролонгация эффекта при быстром начале бронходилатации.
ТЕОФИЛЛИН.
Несмотря на широкое использование антихолинергических препаратов и b2-агонистов, теофиллин, несмотря на свой слабый бронходилатирующий эффект и узкий терапевтический коридор, не потерял своей ниши в терапии обострений ХОБ и ХОБЛ.
Дело в том, что кроме бронходилатационного эффекта теофиллин, по всей видимости, обладает положительным инотропным влиянием на дыхательную мускулатуру, а это представляется крайне важным свойством при ХОБЛ, когда дыхательные мышцы невыгодно позиционированы. Также теофиллин способствует улучшению мукоцилиарного клиренса, стимулирует дыхательный центр, уменьшая вероятность гиповентиляции и аккумуляции углекислоты. Несмотря на невысокую бронходилатационную активность, при сочетании с b2-агонистами отмечается аддитивное действие теофиллина. Однако, такая комбинация может быть рекомендована лишь в крайних случаях, в связи с высокой опасностью аритмических осложнений.
Представляет интерес и использование теофиллина при легочном сердце – он повышает сердечный выброс, снижает легочное сосудистое сопротивление, улучшает перфузию ишемизированного миокарда.
Наличие пролонгированных пероральных форм теофиллина позволяет четко контролировать симптомы заболевания, особенно в ночные часы.
Следует помнить, что диапазон терапевтической концентрации теофиллина узок и составляет 5-15 мкг/мл. Повышение дозы неоправданно, так как ведет к развитию большого числа побочных эффектов, некоторые из которых (аритмии) могут быть жизнеугрожающими.
МУКОРЕГУЛЯТОРНЫЕ И МУКОЛИТИЧЕСКИЕ СРЕДСТВА
Как уже говорилось, нарушение мукоцилиарного клиренса лежит в основе патогенеза хронического бронхита и ХОБЛ, поэтому, несмотря на разноречивые результаты исследований эффективности муколитиков и мукорегуляторов, их применение рекомендуется на всех этапах заболевания.
Наиболее предпочтительными препаратами, влияющими на бронхиальный секрет, сегодня являются – амброксол, ацетилцистеин и карбцистеин, хотя не исключено и использование стандартизованных фитотерапевтических средств.
Амброксол вызывает деполимеризацию кислых мукополисахаридов бронхиальной слизи, улучшая, таким образом, реологические свойства мокроты. Более того, он стимулирует двигательную активность ресничек мерцательного эпителия, повышает синтез сурфактанта, повышает устойчивость последнего к неблагоприятным факторам. На фоне применения амброксола повышается эффективность антибактериальной терапии, так как он способствует лучшему проникновению антибиотиков в бронхиальный секрет и слизистую оболочку бронхов. Амброксол может назначаться перорально, внутривенно и при помощи небулайзера, средняя терапевтическая доза - 30 мг три раза в сутки.
В основе действия ацетилцистеина лежит его способность разрушать дисульфидные связи мукополисахаридов мокроты и стимулировать бокаловидные клетки. Однако этим его эффекты не ограничиваются: за счет повышения синтеза глутатиона, ацетилцистеин обладает антиоксидантными свойствами и способствует процессу детоксикации; также ацетилцистеин ингибирует продукцию провоспалительных цитокинов TNF-a и IL-1b. Препарат обычно назначается в дозах 600- 1200 мг/сутки в виде таблеток или порошков, или при помощи небулайзера в дозе 300- 400 мг два раза в сутки.
Карбоцистеин (суточная доза – 1500-2250 мг) кроме улучшения реологических свойств мокроты, за счет влияния на синтез слизи, стимулирует регенерацию слизистой оболочки и уменьшает количество бокаловидных клеток.
ТЕРАПИЯ ГЛЮКОКОРТИКОСТЕРОИДАМИ
Терапия глюкокортикостероидами (ГКС) применяется при неэффективности препаратов базисной терапии в максимальных дозировках, наличии в анамнезе положительного результата от применения данных препаратов или при эффективности пробного курса таблетированными (в течение 2-4 недель пациент принимает преднизолон из расчета 0,4-0,6 мг/кг) кортикостероидами. Эффективность пробного курса оценивается по приросту ОФВ1 более чем на 10% от должных величин или 200 мл. При положительном эффекте ГКС, необходимо их включение в список препаратов базисной терапии у таких пациентов. Обязательным правилом является начальное назначение ингаляционных ГКС и лишь при их неэффективности перевод пациента на прием таблетированных ГКС. Следует помнить о риске развития тяжелых побочных эффектов при приеме системных ГКС (стероидная миопатия, стероидные язвы ЖКТ, стероидный диабет, гипокалиемия, остеопороз и др.) в связи с чем надо проводить профилактику возможных побочных эффектов и постоянно стараться минимизировать поддерживающую дозу.
АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ.
Антибактериальные препараты при обострении хронического простого бронхита ХОБ и ХОБЛ в качестве этиотропной терапии назначаются эмпирически, так как ожидание результатов бактериологического исследования является недопустимой тратой времени. При их выборе учитывают, что, как правило, возбудителями при этом являются Haemophilus influenzae, Moraxella catarrhalis и Streptococcus pneumoniae. Обобщая данные наиболее значительных микробиологических исследований при обострении бронхита можно сказать, что H.influenzae встречается в среднем в 50% случаев, M.catarrhalis – в 15%, а S.pneumoniae – в 20-25% (12). Как правило, используют амоксициллин потенцированный клавулановой кислотой, макролиды последних генераций (азитромицин, кларитромицин), цефалоспорины 2-го поколения. При назначении фторхинолонов следует учитывать возможность их недостаточной противопневмококковой активности. Антибактериальную терапию рекомендуется корректировать по результатам культурального исследования мокроты, если эмпирически назначенная терапия неэффективна.
В большинстве случаев антибиотики могут назначаться перорально, так как большинство современных препаратов имеют хорошую абсорбцию и могут накапливаться в тканях в высоких концентрациях. При тяжелых обострениях заболевания антибиотики должны назначаться внутривенно, после стабилизации состояния больного возможен переход на пероральные препараты - так называемая последовательная терапия. Обычно длительность антибиотикотерапии не превышает 7- 14 дней.
ТЕРАПИЯ ДЫХАТЕЛЬНОЙ НЕДОСТАТОЧНОСТИ.
Под дыхательной недостаточностью подразумевают несостоятельность респираторной системы в поддержании нормальных значений кислорода (раО2 > 60 mm Hg) и углекислоты (paCO2 < 45 mm Hg) в артериальной крови. Важным представляется разделение ДН по скорости ее развития. По этому признаку различают острую и хроническую дыхательную недостаточность. Острая дыхательная недостаточность (ОДН) развивается в течение нескольких минут, часов или дней. Обязательным атрибутом ОДН являются изменения со стороны КОС (респираторный ацидоз [рН < 7,35]). Отличительным признаком хронической ДН является включение компенсаторных механизмов, т.к. развивается ХДН в течение многих месяцев и лет. За счет этого уровень рН удерживается в пределах нормы или на близких к норме значениях, однако, отмечается изменение со стороны буферных систем (в первую очередь – бикарбонатного буфера). Критерием обострения ХДН (или – острой дыхательной недостаточности на фоне хронической) также является снижение рН артериальной крови.
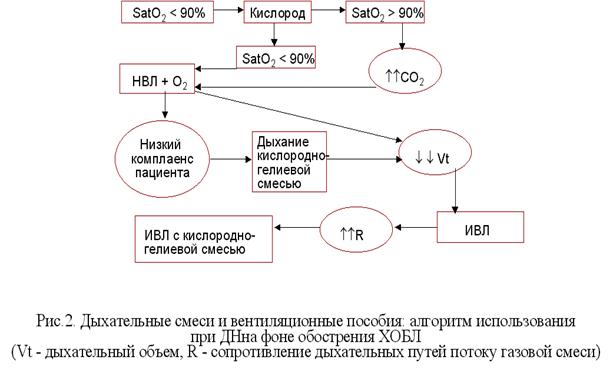
Появление дыхательной недостаточности или декомпенсация ХДН у больных с ХОБ и ХОБЛ подразумевает обязательную госпитализацию и терапию, направленную на разрешение или стабилизацию ДН. Определяющими в тактике лечения на госпитальном этапе будут как уровень гипоксемии, так и наличие или отсутствие гиперкапнии (рис.2). Также, в стационаре необходимо решить вопрос о проведении длительной кислородотерапии в амбулаторных условиях при помощи концентраторов кислорода (длительность – 16-18 часов в сутки, поток – от 2 до 5 литров в минуту). Целью такой терапии являются коррекция гипоксемии и поддержание значений раО2 на уровне 60 mm Hg. Дальнейшее повышение парциального напряжения кислорода будет незначительно влиять на его общее содержание в артериальной крови, но зато может приводить к аккумуляции углекислоты, и поэтому не является рациональным. Неэффективность кислородотерапии (чаще связанная с развитием слабости дыхательной мускулатуры) предполагает проведение неинвазивной вентиляции легких в домашних условиях.
Следует отметить, что наиболее важным этапом терапии пациентов с хроническим бронхитом и ХОБЛ является амбулаторное лечение. Адекватная базисная терапия не только увеличивает продолжительность жизни, но и повышает ее качество (включая трудоспособность). Госпитализация необходима только в тех случаях, когда обострение не может эффективно контролироваться в амбулаторных условиях, а также при усугублении проявлений дыхательной недостаточности или декомпенсации легочного сердца.
Приложения к статье
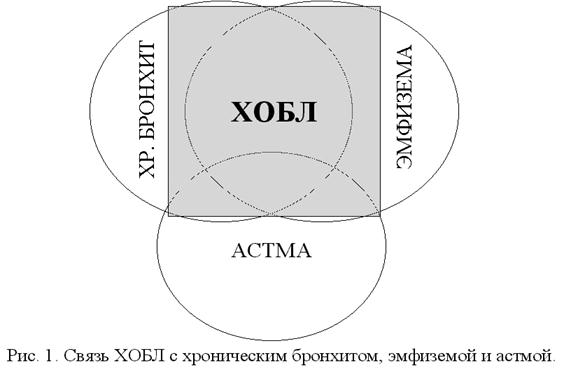
- Рис. 1. Связь ХОБЛ с хроническим бронхитом, эмфиземой и астмой
- Рис. 2. Дыхательные смеси и вентиляционные пособия: алгоритм использования при ДН на фоне обострения ХОБЛ
- Табл. 1. Классификация ХОБЛ по степени тяжести.
Табл. 1. Классификация ХОБЛ по степени тяжести.
| Степень тяжести | Клинические проявления | Функциональные и лабораторные признаки |
| Легкая | Непостоянный кашель. Одышка появляется только при интенсивной физической нагрузке. Аускультативные признаки доступны в период обострения. | ОФВ1 > 70% от должных величин. Объемные показатели в пределах нормы. |
| Среднетятелая | Постоянный кашель, преимущественно в утренние часы. Одышка при умеренной физической нагрузке. Рассеянные сухие хрипы при аускультации. | ОФВ1 = 50-69% от должных величин. Увеличение ОЕЛ. Эпизоды гипоксии и признаки перегрузки правых отделов сердца при физической нагрузке. |
| Тяжелая | Кашель. Одышка в покое. Цианоз. Участие вспомогательной мускулатуры в дыхании. Дистанционные хрипы. Рассеянные сухие хрипы. Признаки правожелудочковой сердечной недостаточности. | ОФВ1 < 50% от должных величин. Гипоксемия, гиперкапния. На ЭКГ – признаки легочного сердца. Признаки усталости дыхательной мускулатуры. Эритроцитоз. |
- Табл. 2. Терапия ХОБ (ХОБЛ) в зависимости от степени тяжести.
| Степень тяжести | Терапия вне обострения | Терапия при обострении |
| Легкая |
М-холинолитики и b2-агонисты периодически; муколитики при явлениях мукостаза. |
М-холинолитики и b2-агонисты. Мукорегулирующие препараты. Антибактериальные препараты. |
| Среднетятелая |
М-холинолитики постоянно. b2-агонисты по потребности. Возможно применение метилксантинов и кортикостероидов при неэффективности максимальных доз м-холинолитиков и b2-агонистов. Муколитики при явлениях мукостаза. Вакцинация. |
М-холинолитики и b2-агонисты (через небулайзер). Эуфиллин в/в. ГКС (в/в или per os) при неэффективности максимальных доз бронхолитиков. Антибактериальные препараты. Малопоточный кислород. |
| Тяжелая |
М-холинолитики и b2-агонисты постоянно (небулайзер), метилксантины. Мукорегуляторы. ГКС при неэффективности максимальных доз бронхолитиков. Длительная малопоточная кислородотерапия или неинвазивная вентиляция легких. |
М-холинолитики и b2-агонисты (через небулайзер). Эуфиллин в/в. ГКС (в/в или per os) при неэффективности максимальных доз бронхолитиков. Мукорегуляторы. Антибактериальные препараты. Дезагреганты. Малопоточный кислород. Чрескожная стимуляция диафрагмы. Вентиляционные пособия (НВЛ, гелиокс, ИВЛ). |
- Табл. 3. Средние дозы b2-агонистов и ипратропиума бромида (в мг) для базисной терапии в амбулаторных условиях.
Таб. 3. Средние дозы b2-агонистов и ипратропиума бромида (в мг) для базисной терапии в амбулаторных условиях.
| Препарат | Дозированный ингалятор | Раствор для небулизации | ||
| Разовая доза | Суточная доза | Разовая доза | Суточная доза | |
| Сальбутамол | 0,1 – 0,2 | 0,4 – 1,2 | 2,5 | 10,0 |
| Фенотерол | 0,2 – 0,4 | 0,8 – 2,0 | 1,0 | 4,0 |
| Тербуталин | 0,25 – 0,5 | 1,0 – 3,0 | 0,5 | 2,0 |
| Ипратропиума бромид | 0,02 – 0,04 | 0,08 – 0,2 | 0,25-0,5 | 1,0-2,0 |
Табл. 4. Частота встречаемости микроорганизмов при обострении хронического бронхита.
Табл. 4. Частота встречаемости микроорганизмов при обострении хронического бронхита.
| Исследование |
Количество пациентов в исследовании |
Возбудитель (в %) | ||
| Haemophilus influenzae | Moraxella catarrhalis | Streptococcus pneumoniae | ||
| Davies et al., 1986 | 127 | 58,5 | 15 | 16,5 |
| Basran et al., 1990 | 60 | 43,3 | 3,3 | 25 |
| Chodosh, 1992 | 214 | 37,9 | 22,4 | 22,4 |
| Aldons, 1991 | 53 | 70 | 13 | 15 |
| Bachand, 1991 | 84 | 30 | 10,7 | 21,4 |
| Lindsey et al., 1992 | 398 | 49,7 | 19 | 17 |
| Neu etal., 1993 | 84 | 46,4 | 28,6 | 25 |
Список литературы:
1. American Thoracic Society. Standards for the diagnosis and care of patients with chronic obstructive pulmonary disease. – Am J Respir Crit Care Med, 1995; 152: S77-S120.
2. Siafakas N.M., Vermeire P., Pride N.B., Paoletti P., Gibson J., Howard P., Yernault J.C., Decramer M., Higenbottam T., Postma D.S., Rees J. on behalf of the Task Force. Optimal assessment and management of chronic obstructive pulmonary disease (COPD). A consensus statement of the European Respiratory Society (ERS). – Eur Respir J, 1995; 8: 1398-1420.
3. Management of chronic obstructive pulmonary disease. Edited by D.S.Postma and N.M.Siafakas. - European Respiratory Monograph, 1998, #7.
4. Шмелев Е.И. Хронический обструктивный бронхит. В: Хронические обструктивные болезни легких. Под ред. А.Г.Чучалина. - М.; ЗАО «Издательство БИНОМ», 1998.
5. Хронические обструктивные болезни легких. Федеральная программа. - М., 1999.
6. Peto R., Lopez A.D., Boreham J., Thun M., Heath C.Jr. Mortality from tobacco in developed countries: indirect estimation from national vital statistics. - Lancet, 1992; 339: 1268-1278.
7. Standardization of lung function tests. Report Working Party. European Community for Steel and Coal. Official Statement of the European Respiratory Society. - Eur.Respir.J., 1993; 6; Suppl.16: 1-121.
8. Van Noord J.A., Smeets J., Clement J. et al. Assessment of reversibility of airflow obstruction. – Amer J Respir Crit Care Med, 1994; 150; 2: 551-554.
9. Roberts C.M., Bugler J.R., Melchor R. et al. Value of pulseoxymetry for long-term oxygen therapy requirement. – Eur Respir J, 1993; 6: 559-562.
10. Lehtonen J., Sutinen S., Ikaheimo M., Paakko P. Electrocardiographic criteria for the diagnosis of right ventricular hypertrophy verified at autopsy. – Ibid., 1988; Vol.93: 839-842.
11. BTS guidelines for the management of chronic obstructive pulmonary disease. – Ibid., 1997; #5 suppl.: S1-S28.
12. Fein A., Grossman R., Ost D., Farber B., Cassiere H. Diagnosis and Management of pneumonia and other respiratory infections. First Edition. – Professional Communications, 1999.
13. Lindsay G., Scorer H.J., Carnegie C.M. Safety and efficacy of temafloxacin versus ciprofloxacin in lower respiratory tract infections: a randomized, double-blind trial. – J Antimicrob Chemother, 1992; 30: 89-100.
14. Кокосов А.Н. Определение и классификация хронического бронхита. В: Хронические обструктивные болезни легких. Под ред. А.Г.Чучалина. - М.; ЗАО «Издательство БИНОМ», 1998.
15. Чучалин А.Г., Сахарова Г.М. Болезни легких курящего человека. В: Хронические обструктивные болезни легких. Под ред. А.Г.Чучалина. - М.; ЗАО «Издательство БИНОМ», 1998.


